É um processo inflamatório progressivo, agudo, subagudo ou crônico que envolve o osso. Inicia-se pela medula óssea, dissemina-se e se estende até os tecidos moles adjacentes. Já foi considerada uma doença frequente e grave, entretanto, hoje é menos comum, graças aos cuidados higiênicos da população e ao uso corrente de antibióticos.
Pode ser o resultado de infecções locais (periapicais, pericoronais, alveolites, fraturas) ou sistêmicas (hematogênica). Uma grande variedade de microrganismos pode ser responsável pelo processo: estafilococos, algumas cepas de estreptococos, actinomicetos e outras bactérias anaeróbias (bactérias que não precisam de oxigênio).
Os desencadeantes locais mais frequentes são: má-circulação, fibrose de radiação, vasculopatias de pequenos vasos e displasias cemento-ósseas.
As condições que alteram a vascularização óssea e afetam a extensão e a rapidez da disseminação da doença por via sistêmica são: diabetes, má-nutrição, anemia, imunopatias, neoplasias malignas, osteopetrose, osteoporose, doença de Paget, displasias ósseas, alcoolismo crônico e artrite reumatoide, entre outras.
Características radiográficas
As doenças ósseas inflamatórias, agudas ou subagudas, caracterizam-se por produzir imagens radiográficas de aspecto difuso e infiltrativo, fazendo diagnóstico diferencial com neoplasias ósseas malignas e outros processos mais agressivos.
Diagnóstico
O quadro clínico envolvido, a identificação da porta de entrada da infecção, a presença de supuração, febre e dor são aspectos importantes na indicação do diagnóstico. As formas crônicas, que exibem focos radiopacos de tamanho e formas variáveis. indolores e circunscritos sugerem processos benignos, fazendo diagnóstico diferencial com lesões fibro-ósseas e neoplasias benignas calcificantes.
Osteomielite Aguda
Deve-se principalmente à disseminação do processo infeccioso através dos espaço medulares, com consequente necrose de quantidade variável de osso. Observa-se aumento de temperatura local e sistêmica, dor intensa e profunda, mobilidade e sensibilidade dos dentes envolvidos, parestesia ou linfadenopatia regional
O diagnóstico é clínico e, eventualmente, histopatológico. Radiograficamente verifica-se, após 2 ou 3 semanas, a formação de sequestros, reabsorção e neoformação óssea.
Já o tratamento se faz através de antibioticoterapia (penicilina, clindamicina, cefalexina, gentamicina e outros). Drenagem da coleção purulenta, irrigação cm anti-sépticos ou antibióticos tópicos controle sintomático da dor e febre.
Osteomielite Crônica Supurativa
Pode ser resultante de uma infecção de baixa virulência ou cronificação da forma aguda. De outro lado, podem ocorrer exacerbações agudas de um processo crônico. Tumefação pode estar presente ou não. Há formação de fístulas que podem se estender por muitos meses ou anos. Pode haver reabsorção óssea, perda de dente e até fraturas patológicas.
Radiolucências com limites irregulares apresentando um ou mais focos de radiopacidade densa, é o quadro radiográfico mais frequente.
O diagnóstico pode ser clínico e histopatológico. Já o tratamento é feito com antibioticoterapia, associada a intervencao cirurgica para a remocao de eventuais sequestros osseos e dentes com mobilidade severa.
Osteomielite Cronica Esclerosante (Osteíte Condensante)
Ocorre em casos de resistência tecidual elevadas e nas infecções causadas com microrganismos de baixa virulência. Afeta jovens menores de 20 anos, com maior frequência em região apical de pre-molares inferiores com caries profundas ou comprometimento periodontal. Raramente tem dor associada.
Radiograficamente se apresenta como lesao circunscrita, de osso esclerótico, que pode envolver o apice de uma ou mais raizes. A lesao focal é geralmente delimitada, de formato irregular, aspecto radiografico misto ou radiopaco homogeneo, com halo ou borda perilesional
O diagnóstico é normalmente firmado em bases clínicas e radiográficas. Podem compor o diagnóstico diferencial osteoma, o cementoblastoma, o odontoma e a hipercementose. Removido o agente causal, por tratamento endodôntico ou exodontia, a lesão regride, mas, às vezes, deixa área residual persistente, que é normalmente conhecida como osteoesclerose.
Osteomielite de Garré (Periostite Proliferativa Crônica)
É uma reação periostal em presença de inflamação. A estimulação do periósteo acontece quando a virulência do microrganismo é baixa e a resistência do hospedeiro é alta. O uso do antibiótico em doses baixa e/ou inadequada atenua a virulência e pode propiciar a formação desse processo.
O periósteo afetado multiplica-se, depositando lamelas paralelas e expandindo o osso afetado. Acomete indivíduos jovens com idade inferior a 20 anos (alta atividade osteoblástica), especialmente aqueles na fase da dentição mista. Observa-se tumefação local, frequentemente com presença de eritema na pele. Dor pode estar presente e desencadeia-se no início do processo inflamatório devido a cárie, periodontite ou exodontia prévia. Os gânglios linfáticos satélites geralmente estão aumentados com características inflamatórias.
O aspecto radiográfico clássico dessa periostite é denominado de “casca de cebola”, observado em tomadas oclusais, determinado pela deposiçao de novas camadas osseas pela hiperplasia do periósteo. Em radiografias periapicais, a imagem é normalmente mista, com margens difusas e graus variados de condensação óssea, compatível com quadros de osteomielites crônicas.
O tratamento visa à eliminação do estímulo infeccioso, obtendo-se recuperação lenta da normalidade estrutural local, após tratamento endodôntico, exodontia ou tratamento cirúrgico da área afetada.
Osteorradionecrose (Osteorradiomielite)
É uma forma de osteomielite que pode ocorrer após radiação terapêutica de neoplasias malignas na região de cabeça e pescoço.
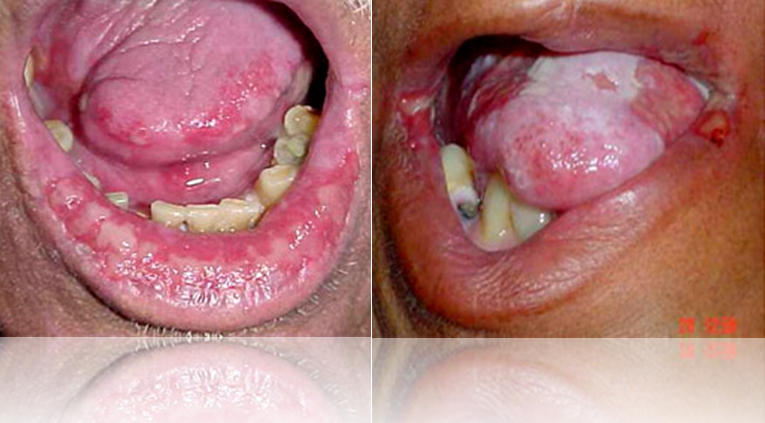
Manifesta-se por dor intensa, exposição óssea e febre alta. A irradiação em altas doses causa redução do conteúdo celular e vascular do tecido ósseo, proporcionando necrose tecidual e baixa resistência infecção. A mandíbula é mais acometida do que a maxila.
O tecido ósseo se expõe muitas vezes em grande extensão, havendo supuração. sequestros e necrose. O tecido assume coloração cinza-amarelado, desenvolvendo-se fístulas extrabucais e até fraturas patológicas.
Radiograficamente observam-se zonas radiolúcidas de dimensões variáveis entremeadas por zonas radiopacas e contorno irregular.
O tratamento é conservador sintomático, e medidas preventivas são altamente recomendáveis. Indicam-se extrações de dentes comprometidos antes da irradiação e cuidado redobrados com a higiene bucal e proteção aos dentes remanescentes. Uma vez instalada a osteorradionecrose, pode-se recomendar bochechos com anti-sépticos, anestésicos tópicos e antibioticoterapia. A penicilina é a droga de eleição, indicando-se exames de cultura e antibiograma para serem ministrados os antibióticos mais eficazes. Em casos avançados, há necessidade de remoção de sequestros. Terapia com oxigênio hiperbárico, conjuntamente com a sequestrectomia e a irrigação semanal com anti-sépticos locais, parece ser bastante efetiva. Dieta líquida e pastosa rica em proteínas e vitaminas, faz parte da terapia de suporte. A dor deve ser controlada por analgésicos e narcóticos.
Referência
Fundamentos da Odontologia – Estomatologia, Gilberto Marcucci e Oswaldo Crivello Junior. 2005 – Editora Guanabara.
Imagem em destaque removida do acervo do KenHub e editada pela equipe do Odonto Up.